Часть 1 / Часть 2
Руководство по долгосрочному лечению пациентов с биполярным аффективным расстройством (БАР) Всемирной федерации биологической психиатрии (WFSBP) представляет собой обновленную версию 2004 г., которая была отредактирована в соответствии с последними научными данными.
В документе обобщены результаты исследований, относящиеся к долгосрочному лечению БАР, с акцентом на биологической терапии мании и депрессии в острой фазе. Представляем вашему вниманию обзор рекомендаций «Guidelines for the biological treatment of bipolar disorders: update 2012 on the long-term treatment of bipolar disorder» H. Grunze et al., которые были опубликованы в журнале World Journal of Biological Psychiatry (2013; 14: 154-219).
Дисклеймер
Эта статья предназначена исключительно для информационных и образовательных целей.
Она не является медицинским советом или рекомендацией и не должна рассматриваться как замена консультации с квалифицированным специалистом в области психического здоровья.
Если вы или кто-то из ваших близких испытываете симптомы психического расстройства, пожалуйста, обратитесь за помощью к психиатру.
Симптомы могут быть индивидуальны и варьироваться у разных людей, и только профессионал может определить точный диагноз и назначить соответствующее лечение.
Несмотря на то, что лечение острой фазы и поддерживающая терапия тесно связаны между собой, имеет смысл рассматривать их отдельно.
Начиная еще с Kraepelin (1921), в нескольких длительных обсервационных исследованиях было показано, что продолжительность периодов без симптомов при БАР обратным образом связана с количеством предыдущих эпизодов (Zis et al., 1980; Angst, 1981; Roy-Byrne et al., 1985; Kessing, 1998).
Подобная взаимосвязь выявлена для когнитивных нарушений и более высокой частоты эпизодов, которая приводит к ухудшению психосоциального и профессионального функционирования (Kessing, 1998; Lebowitz, et al., 2001; Lopez-Jaramillo et al., 2010; Dickerson et al., 2004; Wingo et al., 2009).
У отдельных пациентов субсиндромальные симптомы играют значительную роль в утрате трудоспособности и являются факторами риска возникновения новых эпизодов (Coryell et al., 1993; Angst, Preisig, 1995; Altshuler et al., 2006; Bonnin et al., 2010; Frye et al., 2006).
Кроме того, БАР ассоциируется с повышенной смертностью, а также со значительным риском совершения суицида (Angst et al., 2002; Licht et al., 2008).
Независимо от количества эпизодов, когнитивные нарушения и субсиндромальные симптомы связаны с прогрессирующим течением заболевания, поэтому цели продолжительной поддерживающей терапии состоят не только в профилактике новых эпизодов и суицидов, но и в минимизации субсиндромальных симптомов и когнитивных расстройств.
Фаза профилактического лечения
Под профилактическим лечением в руководстве подразумевается биологическая терапия пациентов с БАР после лечения острой фазы. Почти во всех случаях речь идет о фармакологическом лечении, поддерживающая электроконвульсивная терапия (ЭКТ) может потребоваться крайне редко.
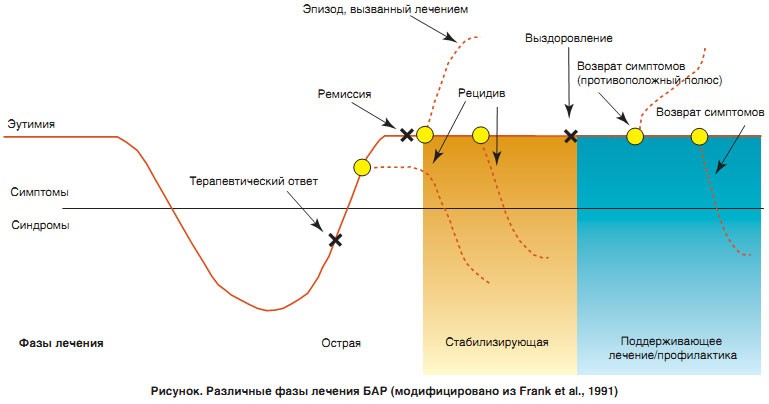
Лечение аффективных расстройств традиционно разделяют на терапию острой фазы, а также стабилизирующее и поддерживающее (или профилактическое) лечение, последнее инициируется с наступления ремиссии и/или выздоровления (рисунок).
Согласно Frank et al. (1991), выздоровление достигается тогда, когда ремиссия не требует какой-либо терапии. Возвратом симптомов называют повторное их появление, а рецидивом – повторное развитие симптомов последнего эпизода.
Эта концепция была принята за основу в определениях ремиссии БАР в DSM-IV и МКБ-10 (WHO, 1992; APA,1994), – интервал между двумя отдельными эпизодами продолжительностью, как минимум, 8 недель, независимо от лечения и для определения длительности фаз терапии пациентов с БАР (Tohen et al., 2009; Solomon et al., 2010).
Также имеет смысл отличать от рецидивов и возврата симптомов эпизоды, вызванные лечением.
Руководство охватывает широкий диапазон лекарственных средств, поскольку ни одно нельзя квалифицировать как «идеальный» стабилизатор настроения (Grunze, 2002). Обзор включает литий, несколько антиконвульсантов и антипсихотиков (АП), которые чаще всего используются в клинической практике.
Также коротко рассмотрены доказательства применения антидепрессантов (АД) в качестве профилактической терапии, особенно в сложных схемах лечения.
При назначении определенного препарата конкретному пациенту, в соответствии с принципами доказательной медицины, следует учитывать следующее:
- историю предыдущего лечения и ответ на терапию в острой фазе;
- преобладание маниакальных или депрессивных эпизодов в течение заболевания и предположительный терапевтический ответ (Grof, 2010);
- тяжесть перенесенных эпизодов, в том числе отсутствие или наличие эпизодов с психотическими признаками, обосновывающих необходимость изначального использования схем комбинированного лечения;
- связь предыдущих эпизодов с терапией АД или злоупотреблением психостимуляторами;
- особую чувствительность к определенным побочным эффектам у отдельных пациентов;
- суицидальные попытки в прошлом и суицидальные намерения в настоящее время;
- предпочтения пациента, которые могут непосредственно определять соблюдение приема медикаментов.
В повседневной практике для усиления эффективности профилактического лечения БАР, воздействия на субсиндромальные симптомы или улучшения функционирования часто используется комбинированное применение препаратов.
В руководствах различных стран по-разному оценивается необходимость профилактического лечения. Licht et al. (2003) рекомендуют поддерживающую терапию после повторного эпизода, случившегося в короткий промежуток времени.
Более радикальны указания американских руководств, в которых профилактическое лечение рекомендуется после первого маниакального эпизода (Sachs et al., 2000). В голландском руководстве при назначении поддерживающей терапии советуют учитывать количество эпизодов, их тяжесть и генетическую предрасположенность (Nolen et al., 2008).
При принятии окончательного решения о назначениях медикаментов при профилактическом лечении БАР необходимо учитывать различные аспекты их применения.
Помимо специфичности в терапии того или иного полюса расстройства, безопасности, переносимости и практичности, в руководстве рассматриваются:
- эффективность в профилактике эпизодов, вызванных лечением;
- эффективность в профилактике эпизодов любой полярности;
- эффективность в профилактике частых рецидивов (у пациентов с быстрой цикличностью);
данные, требующие дополнительных доказательств, например, в рандомизированных контролируемых испытаниях (РКИ) или в определенных подгруппах пациентов (дети и подростки, лица пожилого возраста); - вопросы безопасности и переносимости при длительном лечении;
- задокументированные сведения об эффективности в профилактике суицидов;
- практичность использования, в том числе стратегии приема и необходимость мониторинга;
обобщенная степень рекомендаций, учитывающая все вышеуказанные пункты.
Руководство разрабатывалось без финансовой поддержки фармацевтических компаний. Эксперты рабочей группы отбирались в соответствии с их опытом и с целью охватить различия в культуральных подходах.
Для упрощения оценки доказательств были использованы обозначения (табл. 1):
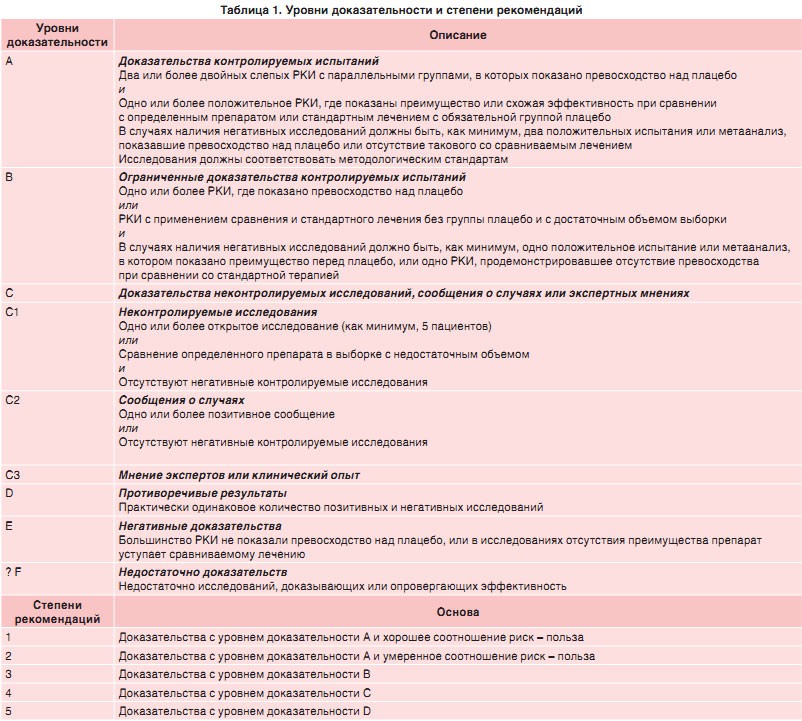
«++» – доказательства эффективности с уровнем доказательности A; очень хорошие доказательства безопасности и переносимости; хорошие доказательства профилактики суицидов и простота в использовании, вероятность хорошего соблюдения лечения;
«+» – ограниченные доказательства, поддерживающие эффективность и хорошую переносимость, данные поддерживают профилактику суицидов; возможен выбор между различными формами препарата, подтверждается простота в наращивании дозы, отсутствуют эффекты отмены;
«0» – противоречивые данные об эффективности или таковые отсутствуют; данные о преимуществах или недостатках безопасности и переносимости отсутствуют либо о них неизвестно; противоречивые данные относительно профилактики суицидов либо таковые отсутствуют; схожие с другими препаратами недостатки и преимущества практического использования;
«–» – ряд данных не поддержаны дальнейшими доказательствами, например, имеются негативные доказательства в открытых исследованиях, определенные опасения по поводу безопасности и переносимости препарата; могут усиливаться суицидальные намерения; ряд особенностей медикамента затрудняет его использование в клинической практике.
Антидепрессанты
Применение АД в профилактическом лечении БАР, за исключением имипрамина, интенсивно изучалось, несмотря на противоречивые данные при БАР (Frye, 2011; Vieta, Grunze, 2011). Ниже АД рассмотрены как класс, поэтому следует помнить о различиях между конкретными препаратами, например в их способности вызывать маниакальные эпизоды.
Кроме того, исходя из имеющихся данных, не представляется возможным сделать выводы о монотерапии АД при профилактическом лечении, поскольку чаще всего они рассматривались в комбинации со стабилизаторами настроения.
РКИ, проведенное в различных психиатрических центрах Испании, продемонстрировало, что приблизительно у 40% пациентов с БАР в поддерживающем лечении используются комбинации препаратов с АД. Фактором, который в значительной степени влияет на их назначение, является диагноз БАР II (Grande et al., 2012).
Кроме того, сообщалось, что применение АД в профилактическом лечении БАР связано с преобладающей депрессивной полярностью эпизодов, меланхолическими признаками последнего депрессивного эпизода, большей длительностью заболевания и меньшей наследственной отягощенностью аффективными расстройствами у ближайших родственников (Undurraga et al., 2012).
АД чаще назначают пациентам с сопутствующими тревожными нарушениями (Pacchiarotti et al., 2011). В качестве отрицательной стороны применения АД при поддерживающем лечении БАР указывалась возможность вызывать повышенную раздражительность, дисфорию и смешанные состояния (El-Mallakh et al., 2008; Valenti et al., 2011).
С большим постоянством сообщалось о маниакальных симптомах и ускорении цикличности, ассоциированных с АД (Frye et al., 2009).
Согласно Британской ассоциации психофармакологии, существует недостаточно доказательств, чтобы в качестве общего принципа не рекомендовать использовать АД у пациентов с БАР.
Однако в каждом индивидуальном случае клиницист должен учитывать аффективные колебания с маниакальными признаками в настоящее время и в прошлом, безопасность и переносимость препаратов, а также сопутствующие расстройства (Goodwin, 2009).
В двух крупных открытых исследованиях сравнивали продолжение и прекращение использования АД в комбинации со стабилизаторами настроения (Altshuler et al., 2003; Ghaemi et al., 2010).
При продолжении приема АД на грани статистической достоверности обнаруживалась тенденция к уменьшению тяжести депрессивных симптомов без увеличения оценок тяжести маниакальных симптомов через один год, тогда как в группе прекращения применения препаратов в три раза чаще отмечались депрессивные эпизоды по сравнению с пациентами, принимавшими АД (Ghaemi et al., 2010).
В другом исследовании лица с БАР после достижения ремиссии депрессивного эпизода распределялись для дальнейшего приема АД со стабилизаторами настроения. Спустя один год катамнестического наблюдения 70% больных в группе отмены препаратов испытывали рецидивы депрессии по сравнению с 36% продолжавших терапию (Altshuler et al., 2003).
На основании немногих проведенных исследований эффективности АД в профилактическом лечении БАР можно сделать вывод, что АД, вероятно, оказывали положительный эффект у пациентов без быстрой цикличности, у которых достигался терапевтический ответ во время лечения АД острой фазы.
Это в равной степени справедливо как для профилактики, так и для новых эпизодов депрессии и мании (Prien et al., 1974; Altshuler et al., 2003, 2009; Ghaemi et al., 2008) (Уровень доказательности C для профилактики любых аффективных эпизодов и уровень доказательности D для мании.)
Доказательства эффективности использования АД у пациентов с быстрой цикличностью доступны только из неконтролируемых исследований трициклических антидепрессантов (ТЦА), скорее всего, они ускоряют быструю цикличность и вызывают новые маниакальные эпизоды (Ghaemi, 2008; Grunze, 2008). Это также может относиться к селективным ингибиторам обратного захвата серотонина и норадреналина (СИОЗСН) (Ghaemi et al., 2010).
В клинической практике принято избегать назначения АД больным с быстрой цикличностью (Уровень доказательности E для пациентов с быстрой цикличностью.)
Было проведено немного исследований и обычно с небольшим размером выборки, в которых изучались ТЦА или флуоксетин в популяции пациентов со смешанными состояниями. У лиц с БАР II не было выявлено превосходства использования имипрамина над плацебо, а комбинация имипрамина с литием не была эффективнее монотерапии литием (Kane at al., 1982; Quitkin et al., 1978, 1981).
В рандомизированном испытании Johnstone et al. (1990) сообщалось, что сочетание амитриптилина с литием не было эффективнее лития в сокращении количества рецидивов депрессии у пациентов с БАР. Amsterdam et al. (1998) сравнивали влияние флуоксетина у больных монополярной депрессией и БАР II при приеме препарата на протяжении одного года. В обеих группах уровень рецидивов депрессии был схож.
В двух других исследованиях в одной и той же группе пациентов отмечены эффективность и низкий риск аффективных переходов при приеме флуоксетина у лиц с БАР II (Amsterdam, Shults, 2005, 2010).
Длительная монотерапия флуоксетином представляется сравнительно безопасной у пациентов с БАР II, что согласуется с результатами, полученными в краткосрочных исследованиях (Parker et al., 2006; Bond et al., 2008). (Оценка 0 для категории дополнительных доказательств.)
Принимая во внимание гетерогенность класса АД, от сравнительно безопасных и хорошо переносимых селективных ингибиторов обратного захвата серотонина (СИОЗС) до проблемных ТЦА и ингибиторов моноаминоксидазы (иМАО), трудно сделать однозначное заключение о безопасности и переносимости всех АД (Sartorius et al., 2007) (оценка 0 для безопасности и переносимости).
Продолжается дискуссия относительно способности АД (главным образом СИОЗС и СИОЗСН) вызывать суицидальные намерения. Тщательный повторный анализ РКИ и данные крупных фармакоэпидемиологических и обсервационных наблюдений опровергают гипотезу об усилении суицидальности АД (Simon et al., 2006; Stone et al., 2009; Gibbons et al., 2007; Leon et al., 2011).
Кроме того, не отмечалась взаимосвязь между повышением вновь возникших суицидальных идей и дозой АД (Bauer et al., 2006).
С другой стороны, имеются сильные доказательства уменьшения количества суицидов среди пациентов с БАР, которые принимают АД и/или литий (Angst et al., 2005). (Оценка «+» для профилактики суицидов.)
Большинство АД доступны в формах, которые позволяют принимать необходимую дозу один раз в день, а повышение дозировки препарата до необходимой обычно не вызывает трудностей (оценка «+» для практичности).
Исходя из категорий приведенных доказательств для использования АД в профилактическом лечении БАР, установлена степень рекомендаций 3.
Антипсихотики второго поколения
Арипипразол
В исследовании применения арипипразола в монотерапии с катамнестической оценкой через 26 и 100 недель, а также в испытании дополнения препарата к лечению литием или вальпроатом поддержана эффективность арипипразола к 100-й неделе (p = 0,017) (Keck et al., 2006, 2007; Marcus et al., 2011). Сила эффекта в этих исследованиях была адекватной. В другом испытании комбинация арипипразола с ламотриджином вызывала более быструю стабилизацию состояния пациентов, чем совместный прием ламотриджина и плацебо (Carlson et al., 2012). (Уровень доказательности A для профилактики любых аффективных эпизодов и мании.)
Роль арипипразола в профилактике депрессивных эпизодов остается неясной (Calabrese et al., 2004) (уровень доказательности E для профилактики депрессивных эпизодов).
В испытаниях Keck et al. (2006, 2007) показано, что арипипразол значительно увеличивал время до возникновения следующего аффективного эпизода у пациентов с быстрой цикличностью по сравнению с плацебо к 26-й неделе (p = 0,033). Исследования эффективности комбинированного лечения с применением арипипразола Muzina et al. (2008) и Marcus et al. (2011) были небольшими и поэтому не вошли в анализ. (Уровень доказательности C у пациентов с быстрой цикличностью.)
Эффективность поддерживающего лечения арипипразолом для профилактики новых маниакальных эпизодов показана в метаанализе Vieta et al. (2011). Кроме того, недавно были опубликованы результаты двойного слепого исследования, в котором на протяжении 6 месяцев изучали дополнение арипипразола к вальпроату у пациентов, достигших терапевического ответа во время острой фазы лечения (Woo et al., 2011).
В группе арипипразол + вальпроат за период катамнестического наблюдения было большим время до рецидива любых аффективных эпизодов, а также отмечалась меньшая тяжесть симптомов между эпизодами, чем в группе монотерапии арипипразолом. И хотя эти различия не являлись статистически значимыми, они были более значительными по сравнению с группой плацебо.
Антиманиакальное действие комбинированного лечения с использованием арипипразола было поддержано в открытом исследовании Vieta et al. (2008). Согласно данным, на протяжении 46 недель приема в группе арипипразол + литий оценка по шкале мании Янга (YMRS) снизилась на 2,9 балла, а в группе арипипразол + вальпроат – на 3,3 балла (Vieta et al., 2010).
В контролируемом плацебо исследовании Findling et al. (2012), проведенном среди детей, не были сделаны окончательные выводы относительно эффективности арипипразола, поскольку в обеих группах, как арипипразола, так и плацебо, имел место высокий уровень прекращения наблюдения, начиная уже с четвертой недели лечения (оценка «+» для дополнительных доказательств).
Частыми побочными эффектами лечения арипипразолом являются акатизия, тремор, головная боль, головокружение, сонливость, слабость, тошнота, рвота, диспепсия, запоры, обмороки, бессонница, беспокойство, тревога, гиперсаливация и нечеткость зрения.
Очень редко описывались эпилептические припадки, повышение веса, ортостатическая гипотензия, тахикардия, аллергические реакции, боль в мышцах или поздняя дискинезия (Fountoulakis, Vieta, 2009). Несмотря на то, что в большинстве случаев нежелательные реакции арипипразола не приводили к прекращению РКИ, в клинической практике важно учитывать их как причины отмены лечения данным препаратом.
Благоприятным представляется профиль метаболических побочных эффектов арипипразола. FDA не исключает возможный риск для плода при приеме препарата во время беременности (Nguyen et al., 2009). (Оценка «+» для безопасности и переносимости.)
Арипипразол является скорее активирующим, а не седирующим средством, поэтому в ходе испытаний возникало беспокойство по поводу риска суицидов. Данные трех эпидемиологических исследований, проведенных в США, не продемонстрировали повышения риска совершения суицида среди психиатрических пациентов, принимавших арипипразол на протяжении 3 или более месяцев (Ulcickas et al., 2010). С другой стороны, отсутствуют данные об антисуицидальном действии препарата. (Оценка 0 для профилактики суицидов.)
Во многих странах арипипразол доступен в виде таблеток различной дозировки, рассасывающихся во рту таблеток, раствора для перорального приема и раствора для инъекций.
Рекомендуемая терапевтическая доза – 15 мг/сут, при необходимости максимальная составляет 30 мг/сут. Такие дозировки использовались в подавляющем большинстве исследований арипипразола в монотерапии и комбинированном лечении, меньшие дозы препарата в контролируемых испытаниях не проверялись (Marcus et al., 2011).
В настоящее время изучается инъекционная депо-форма арипипразола при шизофрении и профилактике рецидивов БАР I (Park et al., 2011). (Оценка «+» для практичности.)
Таким образом, учитывая имеющиеся доказательства, для использования арипипразола у пациентов с хорошим терапевтическим ответом при лечении текущей мании установлена степень рекомендаций 1. Недостаточно доказательств для применения препарата в других подгруппах пациентов, хотя его использование не исключается в определенных клинических ситуациях.
Оланзапин
В четырех двойных слепых РКИ оланзапин сравнивался с плацебо или литием как в качестве дополнительного средства, так и в монотерапии при профилактическом лечении рецидивов аффективных эпизодов у лиц с БАР I. В двойном слепом исследовании Tohen et al. (2006) 225 пациентов были случайным образом распределены в группы поддерживающего лечения оланзапином или плацебо (n = 136) на протяжении 48 недель.
Основной методикой оценки результата было время до возникновения симптоматического рецидива любого аффективного эпизода.
Его медиана при применении оланзапина составила 174 дня, в группе плацебо – 22 дня. Общий уровень рецидивов в группе оланзапина был 46,7% по сравнению с 80,1% при приеме плацебо, однако риск рецидива депрессивных эпизодов оставался высоким. Дополнительный анализ данных показал, что оланзапин был эффективнее плацебо только у маниакальных больных (Tohen et al., 2009).
В нескольких РКИ с применением плацебо оланзапин использовался в качестве препарата сравнения с палиперидоном (длительного высвобождения) и рисперидоном (инъекционная форма длительного действия) (Berwaerts et al., 2012; Vieta et al., 2012). В исследовании Berwaerts et al. прием оланзапина значительно увеличивал время до возврата любых аффективных симптомов на протяжении 24 месяцев по сравнению с палиперидоном и плацебо.
Комбинацию оланзапина с литием или вальпроатом изучали на протяжении 18 месяцев в испытании Tohen et al. (2004). При приеме гибкой дозы оланзапина (5-20 мг/сут) не обнаруживалось значимых различий в результатах лечения, что могло объясняться высоким уровнем прекращения исследований.
Таким образом, установлены уровень доказательности A для профилактики маниакальных и любых аффективных эпизодов и уровень доказательности В для профилактики новых депрессивных эпизодов.
Дополнительный анализ данных исследования Suppes et al. (2005) у пациентов с быстрой цикличностью свидетельствует о том, что оланзапин и вальпроат были менее эффективны у больных с быстрой цикличностью.
Положительное действие оланзапина и вальпроата представлялось схожим, хотя доказательства указывают на низкую эффективность вальпроата при быстрой цикличности. (Уровень доказательности C для пациентов с быстрой цикличностью.)
Кроме того, сообщалось, что оланзапин незначительно улучшал оценку по YMRS следующего маниакального эпизода у пациентов при приеме оланзапина в дозе 5-20 мг/сут по сравнению с теми, кто принимал вальпроат по 500-2500 мг/сут, на протяжении 47 недель (Tohen et al., 2003).
Также не было статистически значимым большее улучшение показателей по YMRS в исследовании, в котором сравнивали профилактическое лечение оланзапином или азенапином в течение одного года (McIntyre et al., 2009, 2010).
У пациентов, которые принимали комбинацию оланзапина и флуоксетина при биполярной депрессии, отмечено, что прием только оланзапина или плацебо не был достаточно эффективным для достижения ремиссии на протяжении 24 недель поддерживающего лечения (Corya et al., 2006; Shelton, 2006).
Эффективность длительного лечения оланзапином находит подтверждение в открытых и обсервационных исследованиях (Goetz et al., 2007; Gonzalez-Pinto et al., 2011). В них указывалось, что профилактическая терапия оланзапином может быть полезной у тех больных, у которых он был эффективен в острой фазе лечения, однако эти данные требуют подтверждения в контролируемых испытаниях. (Оценка «++» для дополнительных доказательств.)
В открытых исследованиях частыми побочными эффектами были увеличение массы тела, сухость во рту, повышение аппетита и сонливость. В двойных слепых испытаниях повышение веса и слабость отмечались чаще при приеме оланзапина, чем плацебо.
Частота метаболического синдрома (увеличение массы тела, концентрации холестерола и пролактина) у пациентов с БАР находится в пределах 30-42%, что несколько больше, чем среди больных шизофренией (Fagiolini et al., 2005). Метаболические нарушения ограничивают использование оланзапина в лечении многих пациентов.
Помимо прочего, у больных при применении оланзапина редко возникают экстрапирамидные симптомы (паркинсонизм, акатизия и дистония), различия по сравнению с пациентами в группах плацебо минимальны. Риск врожденных аномалий при приеме оланзапина во время беременности составляет около 1% (Nguyen et al., 2009). (Оценка «–» для безопасности и переносимости.)
Согласно Angst et al. (2005), АП, как правило, снижают риск совершения суицида у лиц с БАР, однако уточняющая информация, касающаяся оланзапина, отсутствует. У больных шизофренией антисуицидальное действие оланзапина меньше, чем у клозапина. (Оценка 0 для профилактики суицидов.)
Оланзапин доступен в виде таблеток, водорастворимых таблеток и порошка для приготовления инъекций продолжительного действия. Рекомендуемая доза оланзапина составляет от 5 до 20 мг/сут в зависимости от возраста и других модифицирующих факторов. При приеме доз < 10 мг/сут пациенты подвержены риску рецидива депрессивных симптомов, при этом вероятность возврата маниакальных не возрастает (Tohen et al., 2005; Severus et al., 2010). (Оценка «+» для практичности.)
Учитывая сильную доказательную базу использования оланзапина для профилактики маниакальных, депрессивных и любых аффективных эпизодов и значительный риск в связи с побочными эффектами, рабочей группой установлена степень рекомендаций 2.
Палиперидон
Палиперидон является основным активным метаболитом рисперидона, поэтому значительных различий между ними не отмечено.
В исследовании Berwaerts et al. (2012) маниакальные пациенты, удовлетворявшие критериям ремиссии, после лечения острой фазы были рандомизированы для продолжения приема оланзапина (n = 83), палиперидона длительного высвобождения (n = 152) или плацебо. Время до возврата аффективных симптомов было значимо большим в группе палиперидона по сравнению с плацебо (p = 0,017). Его медиана составила 558 дней для палиперидона и 283 дня для плацебо.
Также при применении палиперидона отмечено большее время до возврата маниакальных симптомов. Эти различия были значимыми к концу первого года катамнестического наблюдения, но исчезали ко второму. (Уровень доказательности B для профилактики любых аффективных и маниакальных эпизодов, уровень доказательности E для депрессивных эпизодов.)
Berwaerts et al. (2012) провели, вероятно, наиболее информативное исследование палиперидона, в котором также сообщалось о побочных эффектах данного препарата при сравнении с плацебо и оланзапином. Так, у пациентов при приеме палиперидона на протяжении 15 недель чаще наблюдались экстрапирамидные симптомы, чем среди тех, кто принимал оланзапин. Кроме того, в группе палиперидона чаще использовались антипаркинсонические средства.
У 5% больных, принимавших палиперидон, в лечении острой фазы отмечалось транзиторное повышение уровня пролактина и связанных с этим симптомов. К сожалению, имеется очень мало сведений о рисках приема палиперидона во время беременности. (Оценка 0 для безопасности и переносимости.)
Не было выявлено исследований влияния палиперидона на суицидальные намерения (оценка 0 для доказательств).
Палиперидон доступен не во всех странах. Формы препарата включают таблетки с длительным высвобождением и суспензию для инъекций продолжительного действия, то есть выбор форм препарата ограничен, но достаточный при назначении продолжительного лечения. Рекомендуемые дозы палиперидона – от 3 до 12 мг/сут в зависимости от переносимости (Berwaerts et al., 2012). (Оценка 0 для практичности.)
Для использования палиперидона в профилактическом лечении БАР установлена степень рекомендаций
Кветиапин
В исследовании Weisler et al. (2011) изучалась эффективность и безопасность поддерживающей монотерапии кветиапином (330-800 мг) у пациентов, перенесших маниакальные, смешанные или депрессивные эпизоды. После достижения стабилизации состояния участников распределяли для двойного слепого приема кветиапина, лития или плацебо на протяжении двух лет. В обеих группах лечения время до возврата симптомов любых аффективных, маниакальных и депрессивных эпизодов было значительным.
В испытаниях McElroy et al. (2010) и Young et al. (2010) проводилось сравнение поддерживающей терапии кветиапином (300 или 600 мг/сут) с литием и пароксетином у пациентов с БАР I или II на протяжении одного года. Риск возникновения аффективных эпизодов, вызванных лечением, был более низким при приеме кветиапина. Также в группе кветиапина был меньшим риск возврата депрессивных и маниакальных симптомов, хотя для последних он был незначимым.
Два двойных слепых исследования со схожим дизайном были посвящены эффективности поддерживающего лечения комбинацией кветиапина с вальпроатом или литием (Vieta et al., 2008; Suppes et al., 2009). Полученные результаты являлись практически идентичными.
За время катамнестического наблюдения на протяжении двух лет комбинация кветиапина с вальпроатом или литием значительно превосходила сочетание вальпроата или лития с плацебо. Так, отмечалось снижение риска возврата симптомов любых аффективных эпизодов. Кроме того, значимо большим было время до возобновления симптомов любых аффективных эпизодов.
Совокупный анализ данных обоих исследований показал, что кветиапин также был эффективен для профилактики смешанных эпизодов (Vieta et al., 2012). (Уровень доказательности A для профилактики любых аффективных, маниакальных и депрессивных эпизодов.)
В исследовании Weisler et al. (2011) был проведен анализ комбинированного поддерживающего лечения с применением кветиапина в подгруппе пациентов с быстрой цикличностью, однако его результаты еще не опубликованы. В открытом испытании Vieta et al. (2002) сообщалось, что у 14 больных с быстрой цикличностью кветиапин был эффективен для профилактики маниакальных, но не депрессивных эпизодов. (Уровень доказательности C для профилактического лечения пациентов с быстрой цикличностью.)
Помимо рассмотренных РКИ эффективности кветиапина, были опубликованы результаты открытых исследований, в которых изучали использование кветиапина в поддерживающем лечении БАР (Altamura et al., 2003; Suppes et al., 2004, 2007; Duffy et al., 2009) (оценка «+» для категории дополнительных доказательств).
Наиболее частыми причинами, приводившими к прекращению испытаний кветиапина, были седация и сонливость. Так, в исследовании Weisler et al. (2011) у 16,8% пациентов масса тела увеличивалась более чем на 7%, что было значимо больше, чем в группах плацебо и лития.
Лечение кветиапином ассоциировалось с экстрапирамидными симптомами, однако оценка их тяжести между группами лечения и плацебо значимо не различалась. Данные относительно безопасности применения кветиапина во время беременности малочисленны (Nguyen et al., 2009).
Представляется, что метаболические изменения во время приема кветиапина меньше таковых при использовании клозапина и оланзапина. (Оценка «–» для безопасности и переносимости.)
Отсутствуют надежные данные об антисуицидальном действии кветиапина, однако также нет сведений о том, что кветиапин усиливает суицидальные намерения (оценка 0 для профилактики суицидов).
Кветиапин доступен в виде таблеток с быстрым и длительным высвобождением. В исследованиях поддерживающего лечения препарат использовался в дозах от 300 до 800 мг. (Оценка 0 для практичности.)
Кветиапин обладает хорошими доказательствами для его применения в поддерживающем лечении пациентов с БАР. Однако при применении препарата следует взвешивать риски и проводить тщательный мониторинг метаболических нарушений. (Степень рекомендаций 1.)
Рисперидон
Отсутствуют опубликованные исследования перорального приема рисперидона при поддерживающем лечении БАР. В двух РКИ изучалась монотерапия инъекциями рисперидона длительного действия у пациентов после успешной стабилизации маниакальных или смешанных эпизодов (Quiroz et al., 2010; Vieta et al., 2012).
Сравнение монотерапии рисперидоном (инъекции длительного действия) с плацебо показало, что при приеме минимальной дозы 25 мг каждые две недели значимо увеличивалось время до возврата эпизода на протяжении двух лет катамнестического наблюдения, а также меньше больных испытывали повторные эпизоды (Quiroz et al., 2010). Однако для профилактики депрессивных эпизодов различия не были значимыми.
В исследовании Vieta et al. (2012) кроме группы плацебо также была группа сравнения, в которой пациенты получали оланзапин. Время до возврата симптомов любого аффективного эпизода к окончанию катамнестического наблюдения между группами рисперидона и плацебо значимо не отличалось, однако было большим для возврата маниакальных эпизодов.
Также в одном двойном слепом РКИ оценивалось использование инъекций рисперидона длительного действия (25, 37,5 или 50 мг каждые две недели) в качестве дополнительного лечения (комбинации АД, стабилизаторов настроения или противотревожных средств). Дополнительная терапия вызывала значительную задержку во времени появления рецидива любых аффективных эпизодов по сравнению с плацебо.
Таким образом, в данном исследовании отмечена эффективность рисперидона для профилактики маний, депрессий и смешанных состояний.
Учитывая позитивные и негативные результаты исследований, установлены уровень доказательности D для профилактики любых аффективных эпизодов, уровень доказательности A – маниакальных, уровень доказательности E – депрессивных и уровень доказательности F – депрессивных эпизодов у пациентов с быстрой цикличностью.
В сообщениях о сериях случаев также поддерживалось применение инъекций рисперидона длительного действия для профилактики новых аффективных эпизодов (Han et al., 2007; Malempati et al., 2008; Vieta et al., 2008; Benabarre et al., 2009). В нескольких сообщениях о сериях случаев также упоминалось использование перорального приема рисперидона в таблетках (Ghaemi, Sachs, 1997; Fountoulakis et al., 2004; Ghaemi et al., 2004; Yoshimura et al., 2006). (Оценка «+» для дополнительных доказательств.)
Наиболее частыми побочными эффектами в открытой фазе исследования Vieta et al. (2012) были бессонница (16%), акатизия (7%) и головные боли (6%).
Помимо прочего, исследователи сообщали о таких нежелательных явлениях, как галакторея и снижение либидо, что могло быть следствием увеличения уровня пролактина, 14% пациентов также сообщали о клинически значимом повышении веса. McKenna et al. (2005) описали восемь случаев тяжелых врожденных аномалий, которые были связаны с приемом рисперидона во время беременности. Обычно инъекции рисперидона длительного действия хорошо переносятся. (Оценка «–» для безопасности и переносимости.)
Отсутствуют соответствующие данные относительно влияния рисперидона на суицидальные намерения (оценка 0 для доказательств).
Рисперидон доступен в виде таблеток, водорастворимых таблеток и раствора для инъекций длительного действия. Рекомендуемая доза рисперидона для инъекций длительного действия – 25 мг один раз в две недели. Назначение более высоких дозировок 35,7 или 50 мг один раз в две недели можно рассматривать у пациентов с частичным терапевтическим ответом, однако с увеличением дозы возрастает вероятность побочных эффектов. (Оценка «+» для практичности.)
С большим постоянством сообщается об эффективности инъекций рисперидона длительного действия для профилактики маниакальных эпизодов, что позволяет говорить о протективном антиманиакальном эффекте препарата. При приеме рисперидона опасения вызывает пролактинемия. (Степень рекомендаций 2.)
Зипразидон
Было выявлено одно контролируемое плацебо исследование, посвященное дополнительному лечению зипразидоном. Пациенты, у которых была достигнута стабилизация состояния после перенесенного маниакального или смешанного эпизода, случайным образом распределялись для приема лития или вальпроата плюс зипразидон (n = 127) или плацебо (n = 113) в поддерживающей терапии на протяжении шести месяцев.
В группе зипразидона реже отмечались любые аффективные, маниакальные или смешанные эпизоды, но не депрессивные (Bowden et al. 2010). (Уровень доказательности B для профилактики маниакальных и любых аффективных эпизодов, уровень доказательности E для профилактики новых депрессивных эпизодов.)
Также в одном исследовании был проведен отдельный анализ использования зипразидона у пациентов с быстрой цикличностью, однако его результаты не опубликованы (уровень доказательности F). В открытых испытаниях антиманиакальное действие зипразидона, его переносимость и безопасность при поддерживающем лечении ассоциировались с хорошими результатами (Keck et al., 2003; Potkin et al., 2005; Dubovsky, Dubovsky, 2011). (Оценка «+» для дополнительных доказательств.)
Как правило, зипразидон обладает хорошей переносимостью и профилем безопасности, практически не влияет на метаболические параметры, уровень пролактина и почти нейтрален в отношении повышения веса (Kemp et al., 2012).
По сравнению с некоторыми другими АП зипразидон реже вызывает седацию, но чаще – экстрапирамидные симптомы, в частности тремор и акатизию (Seemuller et al., 2005). В продолжительных испытаниях зипразидона в качестве дополнительного лечения наиболее частыми побочными эффектами были седация, сонливость, тремор, бессонница, головокружение, акатизия, слабость, тошнота и головные боли.
Серьезные опасения вызывает пролонгация интервала QT. Согласно Keck et al. (2003), анализ использования зипразидона в острой фазе лечения мании указывал на среднюю пролонгацию QT на 11 мс, однако продолжительность интервала не достигала 500 мс (Seemuller et al., 2005). Хотя риск пролонгации интервала QT представляется минимальным, при приеме зипразидона рекомендуется ЭКГ-мониторинг. Не может быть исключен также риск тератогенного действия зипразидона, поэтому, как и ряд других АП, данный препарат следует с большой осторожностью назначать во время беременности (Nguyen et al., 2009). (Оценка 0 для безопасности и переносимости.)
Karayal et al. (2011) был проведен совокупный анализ двойных слепых испытаний зипразидона у взрослых и детей (финансировавшихся производителем) с целью определить возможное усиление суицидальных намерений при приеме препарата. Из 52 случаев суицида среди 5123 участников 22 испытаний отсутствовали значимые различия между группами зипразидона и плацебо, также не было отличий при анализе подгрупп в зависимости от классификации суицидов. (Оценка 0 для использования в профилактике суицидов.)
Зипразидон доступен в виде таблеток и раствора для перорального приема, а также инъекций для внутримышечного введения, то есть имеется выбор различных форм для введения.
Рекомендуемая доза для поддерживающего лечения в комбинации с литием или вальпроатом составляет 80-160 мг, идентичная таковой для монотерапии острой мании. При необходимости (например, для прерывания мании) дозу зипразидона можно быстро наращивать. (Оценка «+» для практичности.)
Для использования зипразидона в профилактическом лечении установлена степень рекомендаций 3.
Источник: https://neuronews.com.ua